Artículos destacados

Lecciones de una epidemia para la salud global

adelaida sarukhan - equipo de Análisis ISGlobal*
última actualización: 17 de marzo de 2016
El 22 de marzo de 2016 se cumplieron dos años desde que las autoridades de Guinea declararon oficialmente el brote de ébola en el país. Desde entonces, la OMS ha declarado a la región libre de transmisión del virus hasta dos veces, la última de ellas el 17 de marzo, sólo para que se confirmasen nuevos casos horas después del anuncio. Esto obligó a retrasar el ansiado festejo del fin de la epidemia y ha subrayó el riesgo asociado a la persistencia del virus en los supervivientes.
La epidemia más aterradora de los últimos años deja un reguero de consecuencias que comienza con el número dramático de muertos (11.300) e infectados (28.ooo) y que ha debilitado los sistemas de salud y las perspectivas económicas de una región que aspiraba a vencer la inercia de su historia.
Hoy sabemos que la comunidad internacional reaccionó tarde y por debajo de sus posibilidades. Pero el agravio sobre los países más afectados y la memoria de sus víctimas será doble si después de haber permitido el desencadenamiento de la crisis ignoramos las lecciones esenciales que se desprenden de ella. Una de las principales es que la lucha contra el ébola y cualquier otra amenaza a la salud global comienza mucho antes de que se diagnostique el primer caso.
Este especial de ISGlobal ofrece una visión general de la crisis del ébola y de la respuesta política, económica y científica de los países afectados y donantes. Con él actualizamos la información proporcionada hace un año y proponemos algunas reflexiones para evitar que esta tragedia se repita en el futuro.
¿Qué sabemos sobre el ébola?
El ébola es una enfermedad infecciosa por virus que afecta a seres humanos y a primates no humanos como monos, gorilas y chimpancés. A pesar de que el virus del Ébola fue identificado por primera vez en 1976, se piensa que existe desde hace más de 10.000 años. Su reservorio natural no se conoce con certeza, pero las pruebas científicas recogidas hasta ahora apuntan a los murciélagos frugívoros. De las cinco especies de virus del Ébola, cuatro (Zaire, Sudán, Bundinbugyo, Taï) pueden infectar al humano. La especie Zaire es la más letal y la que más brotes ha causado (incluyendo este último).
Los síntomas, que aparecen entre 2 y 21 días después de la infección, incluyen dolor de cabeza, dolor muscular, debilidad, diarrea, vómito, fiebre y, en algunos casos, hemorragias.
Una vez que el virus salta al humano por contacto con excrementos de murciélagos o por consumo de carne silvestre infectada, se transmite de persona a persona y siempre por contacto directo. La infección se produce a través de las membranas mucosas y de los fluidos corporales de personas y cadáveres infectados, como el sudor, la saliva, las heces o el semen. A pesar de su letalidad, el virus del ébola sobrevive sólo algunos minutos fuera de un fluido corporal y sus tasas de contagio son considerablemente más bajas que en el caso de otras enfermedades.
Con más de una docena de brotes en siete países africanos desde 1976, el ébola ha mostrado tasas de mortalidad que varían entre el 22% y el 88%. En este último brote, la tasa promedio de mortalidad se estima en un 50%, aunque varió entre pacientes y a lo largo de la epidemia. Según estudios recientes, la mortalidad es directamente proporcional a la cantidad de virus circulando en la sangre del paciente (viremia).
Desarrollo de medicamentos
A fecha de hoy, aún no existe ninguna vacuna ni medicamento aprobados para la prevención o tratamiento del ébola. Sin embargo, una intervención temprana con algunas medidas paliativas básicas aumenta de manera considerable las posibilidades de supervivencia del paciente. Estas medidas incluyen la hidratación corporal con fluidos intravenosos y soluciones salinas; la estabilización de niveles de oxígeno y presión sanguínea; y tratamiento de otras infecciones, si apareciesen.
Por primera vez, el ébola representó una amenaza real para los países occidentales. Esto resultó en la aceleración de ensayos para una serie de tratamientos y vacunas que se habían investigado por motivos de bioseguridad pero cuya eficacia nunca se había evaluado. Bajo el principio de uso compasivo se probaron varios medicamentos terapéuticos prometedores. Uno de ellos, un cóctel de anticuerpos monoclonales contra la glicoproteína del virus (Zmapp, desarrollado por la compañía Mapp Biopharmaceutical) se usó en varios de los casos importados de ébola. Gracias a las colaboraciones entre ONG como Médicos Sin Fronteras, científicos y agencias internacionales, se iniciaron algunos ensayos clínicos en el terreno para evaluar la eficacia de las transfusiones de plasma sanguíneo de supervivientes y de fármacos antivirales como el brincidofovir (de la farmacéutica estadounidense Chimerix),el favipiravir (de la japonesa Fujifilm) o el TKM (un inhibidor de ARN viral de la canadiense Tekmira).
Sin embargo, por problemas de orden logístico y ético (cuando se trata de enfermedades mortales, el uso de un grupo al que sólo se administra placebo es éticamente cuestionable), los diferentes ensayos clínicos en el terreno comenzaron demasiado tarde, cuando quedaban poco pacientes, y no se obtuvieron resultados concluyentes. La eficacia de dichos tratamientos experimentales podrá ser probada en el próximo brote sólo si se diseñan los ensayos clínicos adecuados desde el punto de vista científico y ético, y se implementan con rapidez.
En materia de diagnóstico también se lograron grandes progresos, y varias pruebas de detección rápida fueron desarrolladas e incluso validadas en el terreno. Estas pruebas representan una herramienta indispensable para frenar la transmisión del virus en los centros de salud, aunque habrá que garantizar su accesibilidad y asequibilidad en los países afectados.
Las vacunas más prometedoras
Una vacuna sería de gran utilidad para proteger en primer lugar a los profesionales sanitarios, trabajadores sociales y científicos en el terreno. También se podría proteger a los contactos cercanos de un paciente infectado, así como a poblaciones vulnerables que evitan los centros de salud por miedo al contagio.
Afortunadamente, al inicio del brote ya existían dos vacunas candidatas contra el ébola, una basada en un adenovirus de chimpancé (chAD) y la otra basada en el virus de la estomatitis vesicular (VSV), listas para ser probadas en ensayos clínicos. La colaboración entre científicos, instituciones y ONG permitió, en un tiempo récord, pasar de ensayos clínicos de fase 1 a ensayos de fase 3 para estas dos vacunas candidatas más avanzadas. Aun así, los ensayos comenzaron tarde, cuando ya había pocos casos. La vacuna rVSV-EBOZ, testada en Guinea en un protocolo de vacunación en anillo (que consiste en vacunar a todos los contactos de cada nuevo caso), dio resultados preliminares de eficacia muy alentadores. Aunque no se pudo evaluar la eficacia de la vacuna chAD3-ZEBOV, un estudio con sujetos sanos africanos muestra que induce un buen nivel de inmunidad y que, combinada con un refuerzo, podría conferir una protección duradera. Actualmente, la OMS está preparando las recomendaciones para el uso de dichas vacunas en éste y futuros brotes, y la alianza global para la vacunación (GAVI) acaba de firmar un acuerdo por 5 millones de dólares para que produzca y almacene más de 300.000 vacunas en caso de un futuro brote .
Lo que aún no sabemos
Este brote ha demostrado claramente que aún se desconocen varios aspectos del virus, y que los problemas no necesariamente acaban al superar la enfermedad. Estudios recientes indican que el virus puede permanecer en el semen de los supervivientes hasta 9 meses después de haberse declarado la enfermedad y que puede ser fuente de nuevas infecciones por transmisión sexual. También se han reportado algunos casos raros en los que el virus puede reactivarse tras permanecer latente durante varios meses en reservorios como el ojo y el sistema nervioso central , pero se necesita más investigación para determinar la frecuencia real con la que esto puede ocurrir y el riesgo de transmisión a la población.
Gracias al elevado número de supervivientes en este brote (cerca de 17.000), estamos viendo que, incluso si quedan libres del virus, muchos de ellos sufren efectos secundarios a largo plazo como dolores articulares crónicos, problemas visuales y neurológicos, y pérdida de cabello. Se han puesto en marcha varios proyectos ambiciosos (por ejemplo, el programa PREVAIL, una colaboración entre EEUU y Liberia) para seguir a los supervivientes y aprender más sobre el llamado síndrome post-ébola.
Quienes sobreviven a la enfermedad permanecen inmunes a ella por lo menos 10 años, aunque se desconoce si esta inmunidad afecta a todas las variedades del virus del Ébola. Finalmente, este brote ha permitido constatar que algunas personas se infectan y hacen anticuerpos contra el virus, pero no enferman. La frecuencia de este fenómeno también queda por investigar, pero esto podría implicar que la tasa de mortalidad del ébola es de hecho menor de lo que se piensa.
De la enfermedad a la amenaza de pandemia
Echando la vista atrás, se puede decir que hubo dos epidemias. En los países occidentales, donde sólo se infectaron tres personas, fue principalmente una epidemia de pánico, debido en parte a una comunicación deficiente de las instituciones sanitarias que contribuyó a alimentar el alarmismo de los medios. En África occidental (principalmente Guinea, Liberia y Sierra Leona), fue una epidemia que mató a más de 11.000 personas y generó caos, un inmenso sufrimiento y un miedo que se amplificó por la falta de liderazgo político y de respuestas institucionales adecuadas.
Numerosos expertos han señalado que, pese a su virulencia, el ébola no justificó en el pasado una atención suficiente por parte de la comunidad científica internacional y de las agencias donantes. Las razones de esta desatención son complejas. Al fin y al cabo, cualquiera de los días de 2014 murieron en los países pobres más personas de malaria y tuberculosis que todas las que han muerto hasta este momento por la crisis del ébola y muchas más de las que murieron en crisis anteriores. Esta impresión, sin embargo, cambió de manera drástica a medida que la enfermedad amenazaba con convertirse en una pandemia.
Que esta haya sido la epidemia de mayor magnitud y duración en la historia no se debe a un virus más peligroso o infeccioso (de hecho, la mortalidad promedio, del 50%, fue menor que la de otros brotes). Se debe a que, por primera vez, la infección escapó de las zonas rurales aisladas para establecerse en zonas urbanas altamente pobladas, donde el contagio entre personas se hizo imparable. A ello contribuyó –por encima de cualquier otro factor- la pobreza y vulnerabilidad de las comunidades y la fragilidad extrema de los sistemas de salud locales, incapaces de hacer frente al avance de la enfermedad. Cualquiera de los tres países más afectados por el actual brote de ébola se encuentra en el vagón de cola de la atención sanitaria global. De acuerdo con la información de Afri-dev.info , al inicio de la crisis Liberia contaba con 44 doctores, 1.131 enfermeros y 335 farmacéuticos para una población de 4,2 millones de personas. La situación no era mucho mejor en Sierra Leona y Guinea, que tenían 2 y 10 médicos por cada 100.000 habitantes, respectivamente. España, por ejemplo, tiene 370. La situación después de la crisis es peor: más de 500 trabajadores sanitarios han fallecido por causa del ébola en los tres países.
Otro factor que obstaculizó la resolución de la crisis fue la lenta y descoordinada respuesta a nivel nacional (ninguno de los tres países tenía experiencia previa con el virus del ébola) e internacional. Médicos Sin Fronteras, que emitió repetidas señales de alarma desde marzo de 2014, calificó la respuesta internacional de "inexistente". No fue hasta el 8 de agosto de 2014, cuando la epidemia estaba ya completamente fuera de control, que la OMS declaró la situación como una emergencia de salud pública internacional.
Finalmente, la ausencia de herramientas diagnósticas rápidas y de tratamientos preventivos y paliativos eficaces contra el virus amplificó aún más la epidemia. Sin embargo, es importante subrayar, como muestran algunos estudios, que durante el momento álgido del brote las medidas de prevención y control, como la identificación y aislamiento de casos y los entierros seguros, tuvieron tanto o más éxito en el control de la epidemia que el que hubiera tenido la vacunación en anillo. La implementación de dichas medidas de prevención y control sólo fue posible tras una eficiente comunicación con la comunidad para motivar su participación, lo cual ha resultado ser una de las grandes lecciones de esta epidemia.
…y de la epidemia al control
Así, tras dos años de grandes esfuerzos para implementar medidas de vigilancia, identificación de casos y participación comunitaria, el número de casos nuevos disminuyó a menos de 10 por semana en los últimos cinco meses del 2015, y el 14 de enero de 2016 la OMS declaró a toda la región libre de transmisión de ébola. Sin embargo, la confirmación de un nuevo caso en Sierra Leona pocas horas después del anuncio de la OMS, confirma el riesgo de reaparición de la enfermedad debido a la persistencia del virus en algunos supervivientes, y subraya la importancia de mantener un sistema eficiente de vigilancia en cada uno de los países afectados. Está claro que el virus del Ébola seguirá presente en la región, escondido en reservorios animales y algunos supervivientes, y volverá a causar brotes de considerable impacto mientras no se desarrollen las herramientas y estrategias para su control.
Las tres crisis del ébola
Las consecuencias de la epidemia son devastadoras. Cerca de 11.300 seres humanos han muerto en casi dos años, simbolizando una tragedia cuyas implicaciones van mucho más allá de las tasas directas de mortalidad. En un continente en el que sólo la malaria se lleva cada año la vida de medio millón de personas, el impacto del ébola en el conjunto de los servicios de salud y en la estabilidad social y económica de la región sugiere que la crisis está muy lejos de haber quedado atrás.
Las víctimas directas
Hasta fines de enero 2016, se han infectado en Guinea, Liberia y Sierra Leona más de 28.000 personas, de las cuales 11.300 fallecieron. A ellas hay que sumar los casos puntuales que se produjeron en otros países de la región (como Nigeria, Senegal y Malí) e incluso en zonas mucho más lejanas a las que el ébola llegó con la repatriación de enfermos (2 infecciones en EEUU y 1 en España).
Las consecuencias para la salud
Aunque durante el año 2012 la malaria se cobró 7.000 víctimas mortales en Sierra Leona, Liberia y Guinea Conakry, los esfuerzos contra esta y otras situaciones de riesgo habían comenzado a dar sus frutos en el período de transición post-conflicto de los últimos años. Alrededor del 60% de los niños menores de cinco años estaban recibiendo tratamiento con algún tipo de antimalárico. Al menos una de cada dos mujeres había dado a luz con el apoyo de personal sanitario especializado (datos del African Health Observatory de la OMS) y el gasto público medio por paciente se había incrementado de manera considerable en los tres países (multiplicado por 3 y por 5 en Guinea y Liberia, respectivamente, a lo largo de la última década).
Gran parte de estos avances se han ido al sumidero como consecuencia del ébola. La epidemia alejó a los potenciales pacientes de los centros de salud, particularmente a mujeres y niños, y redujo al mínimo las posibilidades del sistema para atender otras enfermedades y continuar con los programas de vacunación. Más de medio millar de médicos, enfermeras y parteras murieron por ébola en los tres países.
Una serie de estudios han intentado cifrar el número de muertes indirectas causadas por la epidemia. Uno de estos trabajos cifra en más de 11.000 las muertes adicionales por malaria, VIH y tuberculosis en los tres países durante 2014. Sólo en Guinea, se estima que se dejó de tratar unos74.000 casos de malaria en 2014 y que el número de niños tratados por diarreas e infecciones respiratorias agudas disminuyó hasta un 60% durante el mismo periodo. Otro estudio calculaba un incremento de mortalidad materna que oscila entre el 38% en Guinea hasta el 111% en Liberia. UNICEF estima que tan sólo en Liberia unos 70.000 nacimientos no han sido registrados desde que comenzó el brote de ébola. Finalmente, los expertos han señalado el peligro de descuidar las estructuras básicas de la salud y la supervivencia neonatal en esos países por centrar todos los esfuerzos y recursos en la respuesta al ébola.
Las consecuencias sociales y económicas
El ébola también ha reducido el considerable esfuerzo político, social y financiero realizado por las autoridades locales e internacionales tras las guerras que devastaron la región, destruyendo las perspectivas de crecimiento económico. Debido a que al inicio se consideró como una crisis de salud en vez de una humanitaria, las implicaciones a largo plazo sobre la educación, el sustento, o la estabilidad política quedaron relegadas. De acuerdo con las estimaciones del Banco Mundial (publicadas en octubre de 2014 y actualizadas en abril de 2015), las pérdidas totales para los tres países como resultado de la epidemia se cifran en 2.200 millones de dólares sólo para 2015. En Sierra Leona, donde la actividad minera se detuvo casi por completo, la economía se contraerá un 23,5%. En Guinea la actividad minera se vio menos afectada -por lo que el crecimiento caerá del 4,3% al -0,2%- y sólo Liberia seguirá creciendo, aunque a un ritmo del 3% en lugar del 7% anterior. Un estudio calcula que cada muerte por ébola significa una pérdida de productividad que varía entre los 11.283 dólares internacionales para Liberia y los 47.364 para Nigeria.
El coste de la recuperación supera con mucho la ayuda total recibida por los tres países en el pasado y se estima en 812 millones de dólares para Liberia, 844 millones para Sierra Leona, y 2.890 millones para Guinea durante el periodo 2015-2017.
En términos de seguridad alimentaria, una estimación por el World Food Program indicaba que hasta 3,6 millones de personas habrían estado en situación precaria durante 2015.
Finalmente, las consecuencias a nivel social son numerosas e incluyen el cierre prolongado de las escuelas y el consecuente aumento en el número de adolescentes embarazadas, el gran número de huérfanos (UNICEF calcula que alrededor de 16.000 niños perdieron a uno o a sus dos padres), y la estigmatización de los supervivientes, del personal sanitario y de los equipos de entierros seguros.
Las dos caras de la respuesta
La respuesta de la comunidad internacional ha sido ampliamente criticada y razones para ello no faltan. Sin embargo, en la manera en que se ha hecho frente a la crisis existe también otra cara..
Lo peor
La respuesta internacional fue “criminalmente” tardía a pesar de las repetidas advertencias por parte de MSF desde marzo de 2014, ya que no se inició de facto hasta que la crisis estaba fuera de control. El apoyo internacional (humano y financiero) comenzó a llegar en septiembre de 2014, momento en que Naciones Unidas creó su primera misión dedicada a la salud, la UNMEER. A pesar de esta afluencia de recursos a partir de septiembre, las agencias en el terreno tuvieron dificultades para traducir dicha ayuda en acciones eficaces, según un informe de Save the Children. La respuesta inicial también se vio afectada por cuestiones de comunicación, participación comunitaria y confianza en las autoridades. Al inicio, en vez de trabajar con las comunidades para proteger a la gente, reducir el miedo y proceder a entierros seguros, se trabajó en paralelo o a veces contra ellas. La respuesta también se vio complicada por la confrontación de los derechos individuales con el interés de la sociedad o la nación.
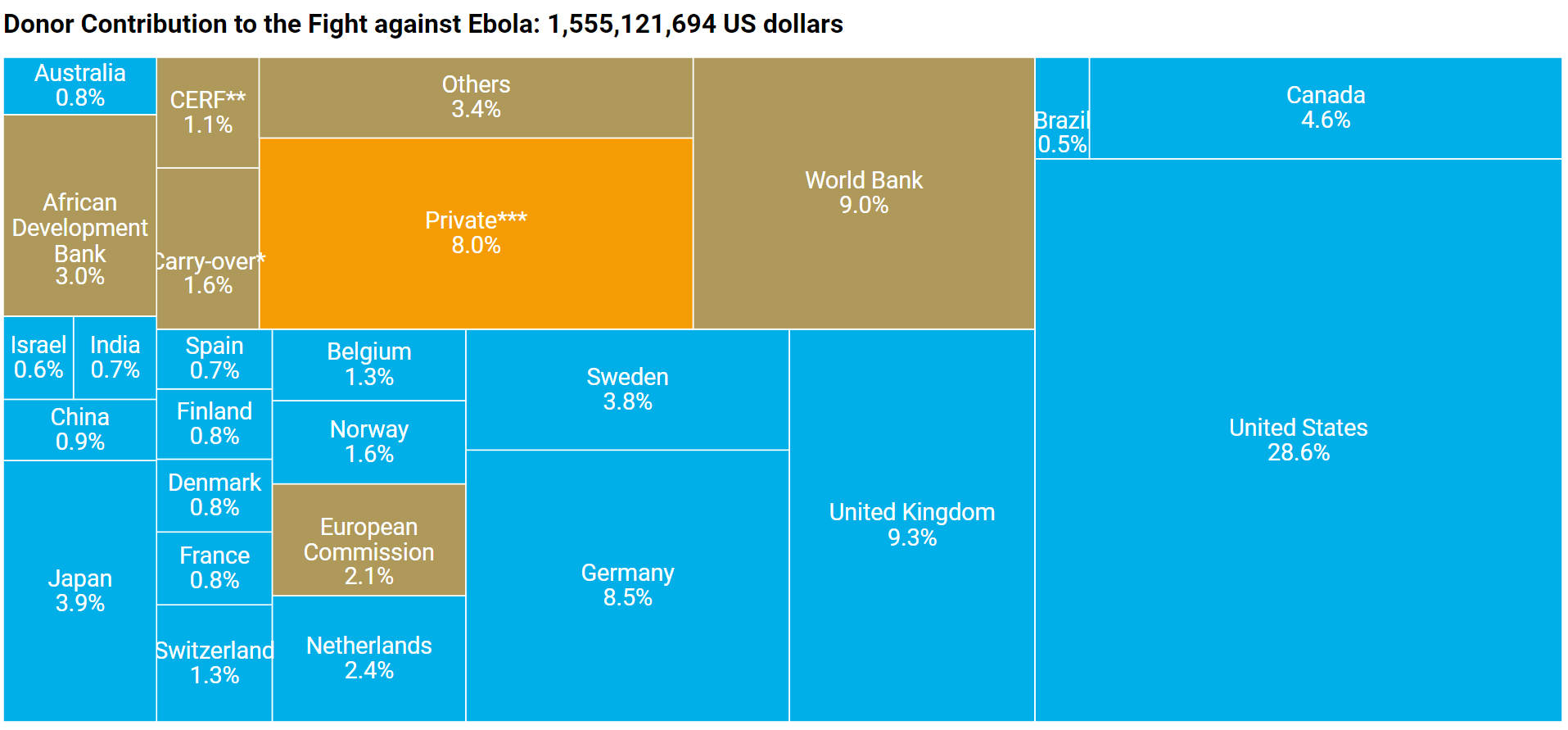
La financiación requerida, que en abril de 2014 se había estimado en 15 millones, creció a 1.500 millones en diciembre de 2014 (según estimaciones de OCHA). Para enero de 2015 los diferentes donantes (gobiernos, organizaciones multilaterales, ONG, sector privado) habían prometido la cifra prodigiosa de 3.500 millones de dólares, aunque en julio de 2015 más de 600 millones seguían sin pagarse.
Lo mejor
No obstante, resulta justo señalar que el año 2013 fue un año marcado por las crisis a nivel mundial durante el cual el total de recursos movilizados alcanzó la cifra récord de 22.000 millones. La OMS estaba ocupada con el brote de MERS en Arabia Saudita y la aparición de polio en Siria.
También es necesario reconocer los éxitos de la respuesta internacional y nacional. Más de 40 organizaciones y 58 equipos médicos extranjeros (2.500 personas) participaron en más de 60 centros de tratamiento especializados. La respuesta internacional incluyó a equipos médicos enviados por China, Cuba, la Unión Africana, el Reino Unido y EEUU. Según los Mercy Corps, Liberia, con el apoyo de 76 organizaciones, coordinó a más de 800 trabajadores en salud pública para entrenar a más de 15.000 educadores comunitarios que a la vez proporcionaron información sobre medidas de protección a más de 2 millones de liberianos.
Por su parte, la Unión Europea, también criticada por su reacción tardía y algo descoordinada, ha contribuido (hasta julio de 2015) con 1.800 millones de euros, incluyendo fondos de Estados miembro y casi 900 millones de la Comisión Europea. Una de las principales contribuciones de la UE fue el establecimiento de laboratorios móviles en los tres países para facilitar el cribado de pacientes y la formación del personal (proyectos EMLab y EUWAM-Lab).
Al final de la crisis, las ONG han salido fortalecidas al jugar un papel fundamental no sólo de asistencia, sino también de colaboración con instituciones científicas y agencias para la investigación y la puesta en marcha de ensayos clínicos.
Así pues, como concluye el reporte de la Overseas Development Institute (ODI), el ébola sacó lo mejor (dedicación, diversidad e ingenio) y lo peor (mala preparación, dependencia de donantes, confrontación con el contexto socio-cultural) de la respuesta internacional. La llave del éxito está en entender las relaciones de poder y la cultura en las comunidades donde ocurren los brotes para poder tratar las causas y no sólo los síntomas del problema.
Las lecciones para la salud global
La crisis del ébola ofrece lecciones ilustrativas para abordar algunos de los grandes retos de la salud global.
- El desarrollo como interés mutuo: la reducción de las brechas de salud que separan a los países es un ejercicio de interés propio tanto como una obligación ética. La crisis del ébola demuestra hasta qué punto nuestros intereses están imbricados en un sistema de salud que es global. La incapacidad de las autoridades públicas nacionales y los países donantes para fortalecer adecuadamente las estructuras sanitarias y educativas de África occidental está en el origen de la epidemia del ébola. Podemos encontrar ejemplos similares en otros ámbitos prioritarios para los intereses de Europa, como la crisis de seguridad del Sahel y en la presión migratoria en la frontera sur.
- Un sistema disfuncional de innovación y acceso a medicamentos: El desarrollo de tratamientos preventivos y paliativos contra el ébola plantea preguntas fundamentales sobre la equidad del modelo de I+D y la eficacia de los incentivos a la investigación. Los trabajos para el descubrimiento de la vacuna llegaron muy tarde, tras un período de abandono que comenzó en los años 80 y que ha terminado únicamente cuando los tratamientos tienen visos de ser relevantes para los países ricos o rentables para las compañías farmacéuticas privadas. Francis Collins, director del instituto de investigación público de referencia en los EEUU (NIH), declaró en su momento que la vacuna estaría disponible si no hubiese sido por los recortes presupuestarios que la investigación pública ha sufrido durante una década. ISGlobal ha conocido de primera mano estos fallos de mercado en otros casos como la malaria, el Chagas y la resistencia a antibióticos.
- El papel de la cooperación al desarrollo: La respuesta a la crisis del ébola se ha convertido en escenario de la nueva diplomacia internacional. Pequeñas economías como Cuba y Dinamarca se sumaron a los propios países africanos y a potencias como los EEUU y el Reino Unido para desplegar un ejercicio de responsabilidad compartida a través de la ayuda al desarrollo. En el siglo XXI la cooperación es una herramienta principal para ejercer influencia global, resolver problemas propios y construir el modo en el que una nación desea ser percibida.
El coste de la inacción
La crisis del ébola ha demostrado que, en materia de salud global, mirar hacia otro lado puede resultar mucho más caro que intervenir a tiempo. España es uno de los países que ha pagado la incapacidad de la comunidad internacional para frenar la actual epidemia en origen. Desde que en agosto de 2014 llegase repatriado a nuestro país el primer religioso enfermo de ébola, España trató tres casos confirmados (dos de los cuáles fallecieron) y varias decenas de casos en observación por sospechas razonadas.
El coste total de estas operaciones nunca ha sido detallado por el Gobierno español, pero una estimación realizada por ISGlobal sobre la base de información suministrada por las autoridades y la consulta a expertos en gestión sanitaria sugiere que España podría haber comprometido en este esfuerzo algo más de 17 millones de euros, lo que supone casi 6 millones por cada paciente infectado que fue sido tratado en nuestro país. Lo que es igualmente importante, la cifra comprometida en la lucha contra el ébola en España es dos veces más de lo que el Gobierno llegó a destinar a las operaciones en África occidental.
Las 10 reformas necesarias
La comunidad internacional ha aprendido una amarga lección como consecuencia de la crisis del ébola en África occidental. La OMS reconocieron fallos en la respuesta internacional y ha anunciado una serie de reformas y el establecimiento de un equipo internacional de respuesta rápida frente a epidemias. La crisis también resaltó la urgente necesidad de inversión nacional e internacional para reforzar los sistemas de salud y vigilancia en los países afectados, entre otras prioridades.
Un panel compuesto por expertos de la Universidad de Harvard y la Escuela de Medicina Tropical de Londres propuso diez reformas necesarias para evitar que se vuelve a repetir una tragedia similar en el futuro.
Blogs: Artículos sobre ébola
Esta es una publicación del equipo de Análisis de ISGlobal: Laia Bertran, Gonzalo Fanjul, Adriana Orbea, Pau Rubio, Adelaida Sarukhan y Elena Villanueva. Diseño gráfico: Anna Barberà. Visualizaciones: Data'n'Press. Programación: Óscar Rodríguez/Sonicon.